Les stades du psoriasis sont des intervalles de temps définis pendant lesquels la maladie prend ses traits caractéristiques. De nombreux psoriasis appellent à tort stade une forme sévère ou bénigne de la maladie, mais dans les dossiers médicaux, le terme est utilisé dans un sens complètement différent.
Quelles sont les étapes du psoriasis?
Le psoriasis est reconnu comme une maladie cutanée récurrente dont la cause est la génétique. Selon les dermatologues, au moins 2% de la population mondiale souffre de cette maladie, ce qui signifie que le problème est très urgent. Pendant le psoriasis, 2 conditions sont clairement distinguées:
- Rechute.Ce terme fait référence à la détérioration de la peau. En cas de rechute, le patient souffre de démangeaisons, de douleurs, de brûlures, d'éruptions cutanées abondantes, d'irritations et d'inconfort. La situation de la victime est aggravée par l'insomnie, la névrose et l'anxiété.
- Rémission.Ce mot est utilisé pour indiquer une amélioration de l'apparence de la peau. Avec la rémission, la peau retrouve sa couleur normale, les rougeurs disparaissent et la zone des plaques psoriasiques est réduite.
Les stades du psoriasis reproduisent en partie la description des rémissions et des rechutes, de sorte que de nombreux dermatologues utilisent ces mots de manière interchangeable. En pratique clinique, 3 stades du psoriasis sont décrits:
- phase de progression;
- stationnaire; Phase de régression
- .
Considérant que nous parlons d'un processus cyclique, les phases se succèdent séquentiellement et forment une évolution continue de la maladie.
Terminé!La phase de progression est considérée comme la plus difficile à entendre.
Quelle est la progression du psoriasis?
La phase de progression est déclenchée par un certain nombre de déclencheurs, tels que le temps froid ou le stress. Dans certains cas, même un dermatologue expérimenté ne peut pas déterminer sans ambiguïté le déclencheur. Pendant la phase progressive, voici ce qui se passe:
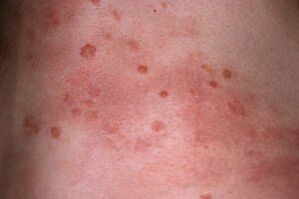
- Les nodules psoriasiques se développent rapidement, affectent la peau, s'interconnectent en plaques, qui s'écaillent et démangent. Une plaque est un point de forme arbitraire, le plus souvent rond ou ovale, parfois avec un bord irrégulier.
- Les papules, c'est-à-dire les nodules individuels d'une éruption psoriasique, sont des bosses sur la peau. Les bords des papules ne se cassent pas et la partie centrale se détache. Lorsqu'un grand nombre d'écailles mortes s'accumulent, les plaques commencent à s'élever au-dessus de la surface de la peau. Le gonflement leur donne une apparence encore plus convexe et inégale.
- Cette étape de la pathologie est caractérisée par une réaction isomorphe, qui consiste en l'exacerbation d'éruptions cutanées en cas de lésions cutanées, rayures, injections, coupures, microtraumatismes. Ce phénomène porte le nom de Köbner.
Une réaction retardée est caractéristique du stade progressif du psoriasis. Dans certains cas, des éruptions cutanées apparaissent environ 9 jours après l'exposition à un déclencheur (tel qu'un allergène alimentaire). En règle générale, une éruption psoriasique apparaît dans les 24 heures suivant l'exposition à des facteurs indésirables.
Intéressant!95% des psoriasis ont une sorte d'intolérance alimentaire qui peut déclencher une rechute. Pour éviter les exacerbations, il est nécessaire de tenir un journal alimentaire et d'observer la réaction aux différents types d'aliments.
Platines stationnaires et récessives
Le stade stationnaire est la période au cours du psoriasis pendant laquelle l'état de la victime est relativement stabilisé. En phase stationnaire:
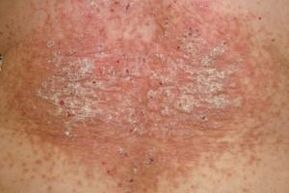
- Les plaques psoriasiques ont un contour lisse. Toute la surface de la plaque est recouverte d'une épaisse couche d'écailles qui se décolle facilement. Les démangeaisons et l'inconfort sont modérés. Il n'y a pas de bordure enflammée rouge vif autour des papules.
- Avec les microtraumatismes cutanés, le phénomène de Koebner n'est pas observé, c'est-à-dire que le grattage ou la coupure d'une peau saine ne se transforme plus en plaque psoriasique.
La phase régressive ou récessive est caractérisée par des lésions massives du psoriasis. Tout d'abord, une bordure pseudo-atrophique peut être vue autour des papules, puis les patients remarquent un arrêt rapide de la desquamation de la peau, avec la formation de plaques d'hyperpigmentation sur le site.
Gravité pathologique
Un autre critère diagnostique est l'évaluation de la zone des lésions psoriasiques. Le terme «gravité» est utilisé pour le décrire. Les dermatologues distinguent 3 degrés de gravité de la maladie cutanée:
- Facile.Les plaques psoriasiques occupent 1 à 3% de la surface corporelle totale. La petite taille des zones touchées ne signifie pas que le patient va bien. Avec le psoriasis de la tête ou du visage, même quelques plaques suffiront à causer de l'inconfort et de la détresse à une personne.
- Moyen.Le volume des éruptions psoriasiques occupe 3 à 10% de la surface corporelle totale. Dans ce cas, le dos, la poitrine et les surfaces externes des articulations, du cuir chevelu, des paumes et des pieds sont affectés. Cette prévalence entraîne une intoxication sévère et une douleur intense. Le patient peut perdre totalement ou partiellement sa capacité de travail, l'état mental et l'état du système nerveux se détériorent.
- Lourd.La maladie couvre plus de 10 à 15% de la surface de la peau. Selon des estimations approximatives, si le psoriasis occupe plus d'un quart de la surface corporelle totale, le risque d'insuffisance hépatique ou rénale augmente plusieurs fois. Des dommages décompensés aux organes internes peuvent entraîner la mort du psoriasis.
Pour évaluer pleinement la gravité du psoriasis, une échelle spéciale appelée PASI est utilisée. L'échelle prend en compte:
- pourcentage de peau saine et malade;
- stade de la pathologie;
- réponse du patient au traitement médicamenteux;
- tolérance individuelle du psoriasis (état mental, complications du système nerveux et de la psyché);
- données objectives de tests de laboratoire en dynamique (par exemple, le volume d'acide urique dans un test sanguin).
Le diagnostic prend en compte tous les symptômes qui affectent l'état d'une personne atteinte de psoriasis. L'intensité est reflétée dans le dossier médical:
- démangeaisons cutanées;
- rougeur; gonflement
- ; hyperémie
- ;
- épaississement de la peau;
- exfoliation;
- flux sanguin; gonflement
- ; infections
- ; syndrome de la douleur
- .
Sur l'échelle PASI, le volume des lésions cutanées est décrit par des nombres, de 0 à 72, où 0 est l'absence de symptômes cutanés et 72 est la propagation à grande échelle et maximale possible de la maladie.
Attention!Il est important que le patient connaisse et vérifie d'abord les signes d'exacerbation. Si des symptômes défavorables apparaissent, vous devez immédiatement consulter un dermatologue, car le psoriasis n'entre pas toujours dans la phase stationnaire elle-même. Une rechute peut durer des décennies.
Le traitement du psoriasis dépend du stade
Pour chaque stade de la maladie, son propre ensemble de mesures thérapeutiques a été développé, donc la première chose qu'un dermatologue détermine est si le psoriasis progresse, se stabilise ou régresse.
Comment la phase progressive est traitée
Chaque personne souffrant de psoriasis suppose que la rémission prend fin à cause de ses sentiments. Si les démangeaisons s'aggravent, la peau s'aggrave et le psoriasis se propage clairement à la surface du corps, le traitement doit être instauré. La thérapie pour le stade avancé présente les caractéristiques suivantes:
- Le patient est engagé dans la prévention d'une détérioration supplémentaire, adhère strictement au régime alimentaire, s'abstient des déclencheurs du processus pathologique (stress, tabagisme, alcool).
- Pour les démangeaisons sévères, des antihistaminiques peuvent être utilisés, un avantage supplémentaire de cette classe de médicaments est l'élimination du gonflement dans la zone des plaques psoriasiques.
- Un dermatologue prescrit une large gamme de traitements topiques pour guérir, adoucir et amincir la peau. Sur décision du médecin, des crèmes, des pommades ou des sprays sont sélectionnés. Le savon de goudron et les compresses d'huile solide donnent une dynamique positive. Vous pouvez également appliquer des compresses ou appliquer des cosmétiques avec de la boue de la mer Morte.
La tâche principale à ce stade est d'arrêter l'exacerbation avant que la maladie n'entre dans une rechute prolongée. Selon les indications, le médecin sélectionne des injections de corticostéroïdes ou sous forme de pommades.
Attention!Les corticostéroïdes doivent être utilisés dans le cadre d'une cure courte et intensive sous la supervision d'un dermatologue. Vous pouvez vous administrer des injections ou répandre des pommades antihistaminiques.
Thérapie stationnaire et régressive
Les actions ultérieures du dermatologue dépendent de la réponse du corps au traitement sélectionné. Les scénarios suivants sont possibles:
- Les médicaments ont un effet positif. En 1 à 2 semaines, le psoriasis passe la phase stationnaire, régresse et une rémission se produit.
- Les médicaments n'ont aucun effet. Si, après 2 à 4 semaines à compter du moment de la prescription du traitement, les résultats ne sont toujours pas visibles, c'est une raison pour changer la liste des médicaments ou le médecin traitant.
- Les drogues aggravent. Cette dynamique est également possible, surtout si la dose ou la fréquence d'administration n'est pas suffisante. La rechute est retardée, les plaques psoriasiques couvrent une grande partie du corps, la personne doit être hospitalisée.
Dans un établissement médical, une thérapie plus puissante est utilisée, par exemple, la purification du sang par matériel. Avec une réaction favorable, le psoriasis entre dans la phase stationnaire, qui peut durer de plusieurs jours à plusieurs mois.
Intéressant!Plus de 80% des patients notent le caractère saisonnier des exacerbations. Cela rend la maladie prévisible et vous permet de vous préparer à l'apparition d'une rechute.
La liste des médicaments pour la phase stationnaire et régressive est exactement la même, mais la posologie et la fréquence d'administration sont inférieures à celles de la phase progressive.
10-15 ans de rémission
Un dermatologue compétent se donne la tâche suivante: choisir les médicaments et agents physiothérapeutiques qui apporteront au psoriasis l'amélioration la plus durable. Dans ce cas, le patient lui-même doit faire de son mieux pour promouvoir le traitement, éviter les déclencheurs et prendre ses médicaments de manière responsable. Si l'alliance entre le patient et le médecin s'est développée avec succès, la durée de la rémission est illimitée. Un bien-être stable peut durer 15 ans ou plus.

























